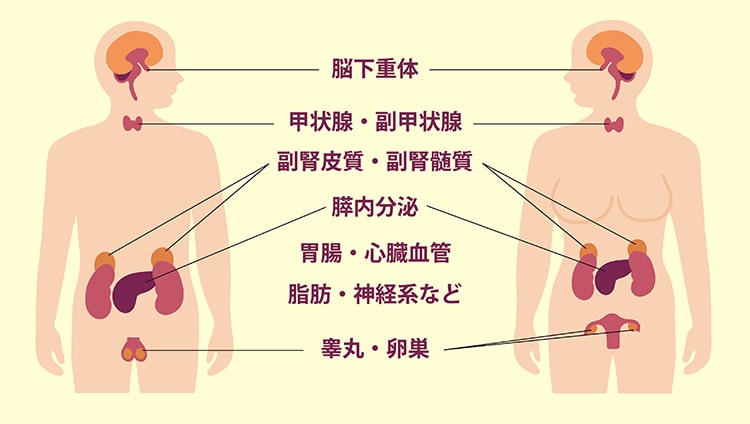
内分泌器官では、ホルモンが作られ、それを分泌する働きをしていきます。同器官というのは、甲状腺だけでなく、下垂体、副甲状腺、副腎、膵臓、精巣、卵巣などの部位でも様々なホルモンが生成され、分泌されています。ちなみにホルモンは化学物質のひとつで、生体内の情報伝達物質のことを言います。これら内分泌器官で発生した病気が内分泌疾患で、その診察をするのが内分泌診察です。
主な内分泌疾患
甲状腺疾患
甲状腺疾患のページへ下垂体疾患
下垂体は、脳の真ん中にある視床下部より垂れ下がったような形で位置しています。女性の小指の先程度の大きさで、重さは約1g程度と小さな器官ですが、下垂体は前葉と後葉に分かれています。
下垂体前葉からは、成長ホルモン、甲状腺刺激ホルモン、プロラクチン、副腎皮質刺激ホルモン、黄体形成ホルモン、卵胞刺激ホルモンが分泌されます。また下垂体後葉では、オキシトシンとパソプレシンの産生と分泌が行われます。
これらは視床下部ホルモンの刺激を受けて分泌されるようになりますが、上記のホルモンは、甲状腺、副腎、性腺等から分泌されるホルモンの量をコントロールする役割があります。そのため、これらホルモンが何らかの原因で上手く分泌されないと、副腎や甲状腺などのホルモン分泌が影響を受けるようになります。
主な下垂体疾患
下垂体腺腫
下垂体前葉の細胞より発生する良性腫瘍のことを下垂体腺腫と言います。この場合、腫瘍が下垂体ホルモンを産生し、分泌してしまう機能性腺腫と同ホルモンの産生・分泌をしないとされる非機能性腺腫に分類されます。発生の原因に関しては不明とされています。
主な症状ですが、機能性腺腫でプロラクチンが過剰に分泌されていれば、女性では月経不順や無月経、男性であれば性欲低下や勃起不全などの症状が出るようになります。成長ホルモンが過剰に分泌されていれば、成人であれば先端巨大症、小児であれば下垂体巨人症の症状がみられます。また副腎皮質刺激ホルモンの過剰分泌では、クッシング病の症状が現れます。
一方、非機能性腺腫では、腫瘍が大きくなっていきます。これが正常とされる下垂体組織を圧迫するようになれば、下垂体前葉機能低下症を引き起こし、ホルモンの分泌が低下するようになります。この場合、月経異常(女性)、性欲低下・勃起不全(男性)の症状がみられるようになります。また視神経を圧迫すると、視野障害や視力低下がみられるようになります。
診察から下垂体腺腫が疑われる場合は、血液検査でホルモンの数値を調べるほか、画像検査(頭部X線撮影、CT、MRI 等)で腫瘍の大きさなどを確認していきます。画像検査が必要な場合は他院へ依頼し、撮影してきていただくことがあります。
治療について
基本は外科的治療が選択され、多くは経鼻内視鏡による手術療法となります。ただ腫瘍の位置や大きさ等によっては、開頭手術が選択されることになります。また腫瘍の全摘出が難しい場合は放射線療法も行われます。なお、ホルモンが不足していることによる症状が出ている場合は、ホルモン薬でホルモン補充します。
下垂体前葉機能低下症
下垂体前葉ホルモンが十分に分泌されず、その量が低下していると下垂体前葉機能低下症と診断されます。なお、この前葉から分泌されるホルモンの全てが不足していれば汎下垂体機能低下症、分泌低下がいくつかのホルモンに限られる場合は部分型下垂体機能低下症、1種類のホルモンのみ不足している場合は、下垂体ホルモン単独欠損症と呼ばれることもあります。
ホルモンが低下する原因としては、頭部外傷、下垂体もしくはその周囲に腫瘍が発生(下垂体腺腫 等)、下垂体に炎症(リンパ球性下垂体炎、結核、脳炎 など)が起きた等をきっかけにして起きるといったことが挙げられます。
よくみられる症状ですが、分泌が低下しているホルモンによって異なります。例えば、黄体形成ホルモン、卵胞刺激ホルモンが低下していれば、成人女性では無月経や不妊などの症状が、また成人男性であれば、男性不妊、性欲低下、精巣委縮などの症状がみられます。また成長ホルモンの分泌が低下すれば、小児では低身長や骨年齢が遅延するなどします。成人では、体脂肪の増加と筋力の低下がみられるようになります。このほか、甲状腺刺激ホルモンの分泌が低下すると甲状腺機能低下症(寒がる、便秘、皮膚が乾燥、毛が抜ける、徐脈 等)の症状が現れます。さらに副腎皮質刺激ホルモンの分泌低下では、コルチゾール欠乏症状(疲れやすい、低血糖、低血圧 等)などがみられ、プロラクチンの分泌低下が起きれば、乳汁分泌不全になります。
診断をつけるための検査としては、血液検査(ホルモンの量を測定する 等)、頭部MRIで下垂体の状態を確認する等していきます。
治療について
下垂体前葉機能低下症の原因となる病気が判明している場合は、その原疾患に対する治療を行います。また分泌が不足しているホルモンに対して、体外から補っていく補充療法を行うこともあります。
尿崩症
下垂体後葉から分泌されるパンプレシン(AVP:抗利尿ホルモン)と呼ばれるホルモンは、尿量を調節する働きがあります。このホルモンが上手く作動しないことで、尿の量が異常な状態(多尿)となってしまうことで、喉が異常に渇き、多飲している症状がみられている状態を尿崩症と言います。この場合、尿量は1日で3L以上になるとされていますが、多くは1日で5~10Lに達するとしています。
発症の原因については、主に中枢性と腎性の2つあるとされています。前者は下垂体で何らかのパンプレシン分泌不全が起きることで尿濃縮機能が低下して起きるとされています。後者は、パンプレシンは分泌されるものの腎臓に異常があって、それに対して(腎臓が)上手く反応できないことで尿濃縮機能が低下するようになります。上記以外にも薬剤による影響で発症することもあります。また尿崩症と似た症状として、不安やストレスなどから喉が渇いて、水を多量に飲んでしまうことで多尿となる心因性多飲症もあります。
診断をつけるための検査としては、血液検査(パンプレシンの数値を調べる 等)、尿検査(尿の濃さを調べる 等)、心因性多飲症との鑑別をするための検査として飲水制限などをしていきます。また尿崩症と診断された場合、中枢性と腎性、どちらによる原因なのかを調べるパンプレシン試験を行います。
治療について
検査などの結果、中枢性尿崩症と診断された患者様には、酢酸デスモプレシンの点鼻薬、もしくは経口薬による薬物療法となります。また腎性尿崩症の患者様では、利尿薬(サイアザイド系)を投与していきます。なお、中枢性でも腎性でも他の病気が原因となって引き起こされる尿崩症については、原因疾患の治療を行っていきます。
副甲状腺疾患
副甲状腺は、甲状腺の背面部分の上下左右の4ヵ所に存在する米粒ほどの大きさの臓器になります。この臓器から血液中のカルシウムの代謝を調節する働きなどをするホルモン(副甲状腺ホルモン)が分泌されます。体内でビタミンDが不足すれば、副甲状腺ホルモンが増加するなどします。
副甲状腺機能亢進症
副甲状腺ホルモンが何かしらの原因によって過剰に分泌され、それによって様々な症状が現れている状態を副甲状腺機能亢進症と言います。この場合、副甲状腺自体に腺腫や過形成、がんが発生することで同ホルモンの分泌が過剰になる原発性副甲状腺機能亢進症と腎臓の病気やビタミンD欠乏症など副甲状腺以外の病気が原因で起きる続発性副甲状腺機能亢進症に分けられます。
原発性副甲状腺機能亢進症では、副甲状腺に腺腫等が発生することで副甲状腺ホルモンの分泌が過剰となります。これによって高カルシウム血症の症状がみられます。具体的には、吐き気・嘔吐、多飲・多尿、夜間頻尿、胃潰瘍等の消化器症状、筋力低下、疲れやすいなどです。症状が重くなると線維性骨炎、病的骨折など骨変化もみられるようになります。
また続発性副甲状腺機能亢進症では、低カルシウム血症の状態となります。これによって、副甲状腺ホルモンの分泌が慢性的に亢進するようになります。続発性の原因疾患としては、慢性腎不全の患者様が多いです。ほかには、ビタミンD作用不全症、副甲状腺ホルモン不応症、薬剤の影響というケースもあります。主な症状としては、骨が折れやすくなる(病的骨折 等)、皮膚にかゆみ、関節に痛み、イライラする、心筋梗塞等の発症リスクを上昇させるなどがあります。
診断をつけるための検査としては、血液検査(血液中に含まれるカルシウム・リン、副甲状腺ホルモン等の数値を調べる)、副甲状腺の腫瘍の有無を確認するための画像検査として頸部超音波検査等を行う、またX線撮影で骨折の可能性、骨量検査で骨の硬さを調べることもしていきます。
治療について
原発性副甲状腺機能亢進症の患者様では、手術療法によって副甲状腺を摘出する、あるいは経皮的エタノール注入療法などが行われます。
また続発性副甲状腺機能亢進症の患者様では、活性型ビタミンD3製剤やカルシウム受容体作動薬による薬物療法で、血液中のリンやカルシウムの数値をコントロールし、副甲状腺ホルモンの分泌を抑制していきます。薬物療法で効果が乏しい場合は、手術療法(副甲状腺摘出術)が選択されます。
副甲状腺機能低下症
副甲状腺ホルモンの分泌が不足、あるいは(同ホルモンの)効きが悪くなることで、低カルシウム血症や高リン血症などを引き起こし、それによって様々な症状がみられている状態を副甲状腺機能低下症と言います。
同疾患は大きく3つのタイプ(特発性、続発性、偽性)に分類されます。特発性副甲状腺機能低下症は、主に自己免疫疾患によって副甲状腺が破壊される、あるいは先天的な副甲状腺の形成不全が原因で起きると言われています。続発性副甲状腺機能低下症は、甲状腺の手術で副甲状腺も一緒に摘出、あるいは放射線治療等によって、副甲状腺ホルモンの分泌が不足、あるいは作用不足を起こすようになります。また偽性副甲状腺機能低下症は、副甲状腺ホルモンが正常に分泌されるものの、同ホルモンを認識する臓器の先天的な不応症によって、低カルシウム血症や高リン血症等の症状がみられているタイプです。
なお副甲状腺機能低下症でみられる主な症状としては、全身けいれん、テタニー症状(手足のけいれん)、感覚異常、精神症状(不安・抑うつ)、不整脈、皮膚乾燥などがあります。
診断をつけるための検査としては、血液検査(カルシウム、リンの濃度、副甲状腺ホルモンの量を調べる 等)、尿検査などを行います。
治療について
症状がこれといってみられない場合は、活性型ビタミンD3製剤が投与されます。なお、けいれんやテタニー症状が現れている場合は、カルシウム製剤を注射していきます。
副腎疾患
左右の腎臓の上方に位置する小さな臓器が副腎です。この副腎は、皮質と髄質で構成されていますが、それぞれ異なるホルモンが作られ、分泌されています。副腎皮質では、コレステロールを生成し、ステロイドホルモン(アルデストロン、コルチゾール、アンドロゲン)を分泌します。また副腎髄質は、チロシン(アミノ酸の一種)を原料にし、カテコールアミン(アドレナリン、ノルアドレナリン)を合成し、分泌していきます。
この副腎に腫瘍が発生してホルモンが過剰に分泌される、もしくは何らかの原因でホルモンの分泌が不足するなどして、副腎から適切な量のホルモンが分泌されなくなると、様々な病気、症状がみられるようになります。これを総称して副腎疾患と言います。
主な副腎疾患
クッシング症候群
副腎皮質から分泌されるステロイドホルモン(主にコルチゾール)が過剰に分泌されている状態をクッシング症候群と言います。
発症の原因としては、大きく内因性と外因性に分けられます。内因性としては、下垂体腺腫の発症(クッシング病)等によって、副腎皮質刺激ホルモン(ACTH)が過剰に分泌されているケースのほか、副腎腺腫や副腎皮質過形成、副腎皮質がん等の発生によってコルチゾールの分泌が過剰になることでも発症します。外因性に関しては、別の病気の治療でステロイドホルモンを長期に投与したことでクッシング症候群を発症することなどがあります(医原性クッシング症候群)。
主な症状ですが、顔面や体幹に脂肪がつきやすくなるので、コロコロした体型になりやすいです。このほかにも、高血圧、皮膚が薄くなる、にきびが発生しやすい、筋委縮や筋力の低下、体毛が増える、月経異常なども見受けられるようになります。
検査をする場合ですが、クッシング症候群を引き起こすとされる原因となる病気を特定するため、血液・尿検査、ホルモン負荷試験などを行います。また腫瘍の発症が疑われると、CT(副腎)、MRI(頭部・下垂体)などによる画像検査を行います。
治療について
この場合、発症の原因とされる病気の治療が行われます。例えば、副腎の腫瘍の発生が原因でのコルチゾールの過剰分泌であれば、手術療法による腫瘍摘出や副腎の摘出(摘出後はホルモン補充療法)になります。クッシング病(下垂体腺腫)であれば、手術療法や抗がん剤による治療が行われます。このほか、異所性ACTH産生腫瘍であれば、原発巣の腫瘍を取り除く手術療法となります。
原発性アルドステロン症
副腎で腫瘍や過形成などが発生し、それに伴ってステロイドホルモンの一種であるアルデストロンが過剰に分泌されます。これによって、高血圧が引き起こされている状態を原発性アルドステロン症と言います。同疾患は二次性高血圧の原因のひとつでもあります。なお同疾患の原因の大半は、どちらか片側の副腎で発生する病変(主にアルドステロン産生腺腫)、もしくは両側の副腎でみられる病変(主に特発性アルデストロン症)です。
また、高血圧以外にも低カリウム血症による症状として、手足に力が入りにくい(しびれ)、多飲・多尿、疲れやすいなどの症状もみられます。
診断をつけるための検査では、血液検査でホルモン(アルデストロンの濃度)の数値を調べていきます。確定診断をつけるためにホルモン負荷試験も行います。このほか、副腎で腫瘤の有無を調べるための腹部CT検査を行うこともあります。
治療について
検査結果などから、片側の副腎のみアルデストロンが過剰に分泌されるという場合は、異常がある部分の副腎を摘出する手術療法が行われます。手術療法が困難と判断されると薬物療法(アルデストロン拮抗薬 等)が選択されます。
また特発性アルドステロン症など両側の副腎に病変が確認されると薬物療法となります。この場合、アルデストロン拮抗薬をはじめ、カルシウム拮抗薬等の降圧薬等も用いられます。
副腎皮質機能低下症
副腎皮質から分泌されるホルモン(ステロイドホルモン)が何らかの原因で不足し、それに伴って様々な症状がみられている状態が副腎皮質機能低下症です。
同疾患は大きく3つのタイプに分類されます。ひとつは原発性副腎皮質機能低下症と呼ばれるもので、両側副腎の病変等によって副腎皮質からのホルモンが不足した状態です。原発性はさらに先天性と後天性に分類され、前者では生まれついての副腎皮質過形成、副腎低形成などが原因に挙げられます。後者はアジソン病とも呼ばれ、自己免疫疾患をはじめ、肺がんやリンパ腫等の転移、結核等の感染症、手術や外傷等による副腎障害などが原因となります。
また2つ目のタイプは続発性副腎皮質機能低下症です。これは脳内にある視床下部や下垂体の病変に伴って、副腎皮質刺激ホルモン等が減少している状態です。原因としては、視床下部や下垂体で発生した腫瘍(下垂体腺腫 等)、頭部手術や外傷等による下垂体障害、自己免疫反応や炎症性疾患などが挙げられます。最後は、長期に渡ってステロイド薬を投与し続けることで、副腎皮質が委縮するなどして同ホルモンが不足する医原性副腎皮質機能低下症になります。
主な症状
ステロイドホルモン(副腎皮質ホルモン)は、大きく3種類(コルチゾール、アルドステロン、アンドロゲン)に分かれますが、足りないホルモンによって症状は変わります。コルチゾールが不足する場合、体重減少、食欲不振、低血糖、全身倦怠感、抑うつ・意欲低下等の精神症状がみられます。さらに同ホルモンの低下は、血液中で副腎皮質刺激ホルモン(ACTH)が増加していきます。これによって、顔面、頸部、舌、手指等に色素沈着が起きます。
またアルデステロンが不足すると、血中に含まれるナトリウムは減少し、カリウムは上昇するほか、低血圧などの症状も現れます。このほかアンドロゲンが不足すれば、体毛が脱落していくほか、女性であれば月経不順もみられます。
ちなみに続発性では、ACTHの増加やアルデステロン減少による症状が現れることは、ほぼないとされています。
診断をつけるための検査としては、血液検査(副腎皮質ホルモン濃度の測定 等)や尿検査のほか、副腎での腫瘍の有無を確認する腹部CT検査などを行います。
治療について
不足しているホルモンを体内へ補充していくホルモン補充療法(ヒドロコルチゾン 等)が行われます。また続発性副腎皮質機能低下症の患者様で、原因疾患が特定している場合は、それに対する治療も必要です。



